„A méhnyakrák sok szempontból nem hétköznapi rák, mivel szűrővizsgálatokkal rendkívül hatékonyan megelőzhető – mondta Nyíri Miklós az új módszert kifejlesztő Neumann Diagnostics ügyvezető igazgatója. – Ha időben észlelik, egy viszonylag egyszerű műtéttel, gyakorlatilag tökéletesen gyógyítható. Ez egy szörnyű betegség, mert az anyákat, a családok központját támadja. Az elmúlt évtizedekben a nőgyógyászati rákszűrés hatalmas eredményeket tudott elérni, mára azonban kiderült, hogy lehet ezt még ennél is jobban, hatékonyabban csinálni.”

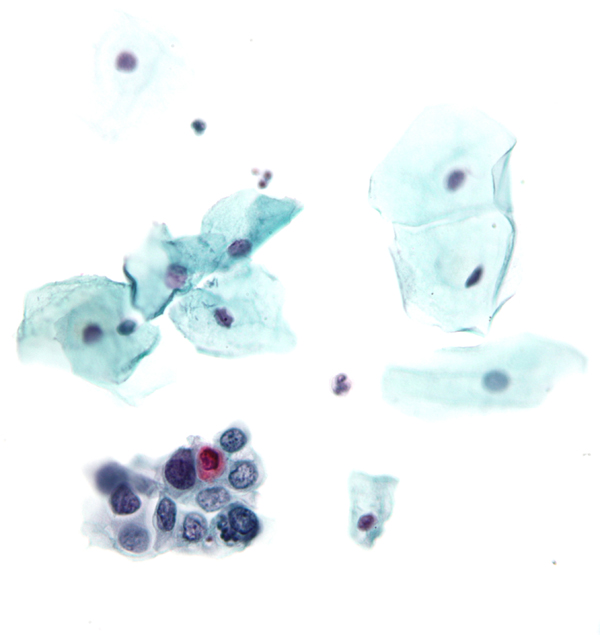
A nőket jellemzően évente, kétévente hívják nőgyógyászati rákszűrésre, ahol egy úgynevezett citológiai vizsgálat segítségével próbálják kiszűrni a daganatos elváltozásokat. Ehhez a nőgyógyász kenetet vesz a méhnyakból, amelyben mikroszkópos módszerrel keresik meg a rákos sejteket.
„Az Egyesült Államokban és Nagy-Britanniában több százezer nő egészségügyi adatait elemezték, ebből kiderült, hogy a citológiai vizsgálat csak a betegek nagyjából felénél mutat pozitív eredményt” – mondta Nyíri.
Ezer nőből tíznek lenne szüksége műtétre, a citológia ebből ötöt fog kimutatni.
„Viszont már több mint 30 éve tudjuk, hogy a méhnyakrákot a HPV, a humán papillomavírus okozza, ezért hatékony megközelítés, ha ott vizsgálódunk, ahol a fertőzés jelen van.”
A HPV az emberek 80 százalékát érinti élete során, a betegség sok esetben tünetmentesen jön és megy, gyógyítani jelenleg nem lehet, a szervezetünk képes legyőzni, illetve megelőző jelleggel, fiataloknál lehet hatékony a védőoltás is. A leginkább veszélyeztetettek a 30 év alatti nők, akiknek körülbelül a 30 százaléka fertőződött HPV-vel. 30 év felett ez az arány 10 százalék körül alakul. Ahol hosszú éveken keresztül fennálló fertőzésről van szó, ott alakulhat ki méhnyakrák. A nők körülbelül 1 százalékának lehet szüksége olyan beavatkozásra, ami egy később kialakuló rákot meggátolhat.
„Mivel a HPV rengeteg embert érint, fizikai képtelenség lenne, hogy a nőgyógyászok az összes fertőzött nőt további szűrővizsgálatokra rendeljék be, hogy megállapítsák, kit érint a rák kockázata – mondta Nyíri. – Ezért a HPV-fertőzöttektől levett mintákon egy másodlagos vizsgálatot kell elvégezni, hogy megtaláljuk azokat, akiknek tényleg műtétre van szüksége. Mi ehhez akár otthoni mintavételes HPV-vizsgálatból és az általunk kifejlesztett biomarker-vizsgálatból álló protokollt javaslunk.”
A biomarker-vizsgálat a POU43F gén állapotát vizsgálja, ugyanis a kutatók felfedezték, hogy ennek a génnek az állapota együttállást mutat a méhnyakrák kialakulásának kockázatával. A vizsgálat során azt nézik meg, hogy ez a gén „be van-e kapcsolva”, vagy valamilyen elváltozás miatt passzívvá vált-e, ugyanis utóbbi esetben, ha a levett mintában nagy arányban figyelhető meg „kikapcsolt” állapotban, ez jelzi, hogy beavatkozásra lehet szükség.
„Ilyenkor további vizsgálatokra van szükség: kolposzkópiára, a méhnyak hámfelszínének vizsgálatára, biopsziára, illetve műtétre” – mondta Nyíri.
Citológia helyett HPV-teszt
Ma már az orvosok között széles körű támogatást élvez az a nézet, amely szerint a HPV-vizsgálat a citológiához képest hatékonyabb rákszűrési eljárás, ezért a nagy egészségügyi ellátórendszereket működtető országokban megindult egy folyamat, hogy a citológiát HPV-tesztre cseréljék le. Azonban, mivel a fertőzés sokakat érint, ezért másodlagos vizsgálatokra is szükség van, hogy ki tudják szűrni azokat, akiknél magasabb a rák kialakulásának a kockázata. Míg korábban úgy gondolták, elég lenne a citológiát alkalmazni erre a célra, a magyar fejlesztés megmutatta, hogy lehet ezt hatékonyabban is csinálni.
Évek óta tartó kutatásról van szó, mi pedig nagyon büszkék vagyunk rá, hogy egy olyan módszert sikerült kifejlesztenünk, ami lényegesen hatékonyabb a citológiánál – mondta Nyíri Miklós. – Jelenleg a miénk a világon az egyetlen a citológiánál hatékonyabb automatizálható vizsgálati módszer, amihez nincs szükség arra, hogy orvosok értékeljék ki az eredményeket.
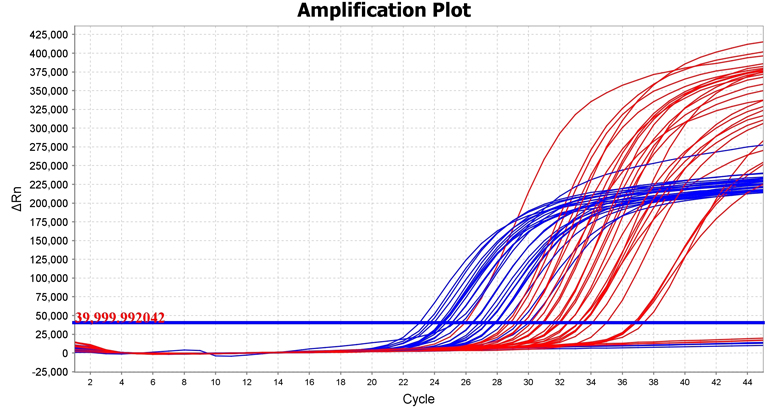
A levett minta epigenetikai biomarkeres elemzése egy PCR nevű eljárással történik, ami megbízhatóan megmutathatja, hogy szükség lehet-e további vizsgálatokra, vagy sem.”
Az új fejlesztést hazai viszonylatban az egyik legnagyobb klinikai vizsgálatsorozat előzte meg. Ehhez 6000 nő mintáit vizsgálták meg, a számokból pedig egyértelműen kiderült, hogy azonos feltételek mellett a biomarker-vizsgálat több mint másfélszer annyi találatot ér el, mint a citológia. Természetesen erről komoly szakmai beszámoló is készül, ami rövidesen egy, a tudományos vizsgálatok esetében alapvető szaklapban is megjelenik majd.
„A számok magukért beszélnek, a biomarker-vizsgálat esetében 1,6-1,7-es szorzóval számolhatunk, ami az érzékenységet illeti, vagyis ennyivel hatékonyabb, mint a citológiai vizsgálatok – magyarázta Nyíri. – Ennek, illetve annak a ténynek, hogy ez a módszer automatizálható, rendkívüli a jelentősége, mert a világ számos országában a nyugati értelemben vett egészségügyi ellátórendszerek nem léteznek. Nincs elég nőgyógyász, citológus, patológus ahhoz, hogy egy lakossági szintű rákszűrést be lehessen vezetni. Kínában vagy Indonéziában például ez csaknem fizikai képtelenség lenne, pedig a megelőző jellegű vizsgálatokra egyre növekszik az igény. A biomarkeres vizsgálathoz azonban mindössze gépekre van szükség, ezért nem kell a citológiához szükséges tudást és gárdát kialakítani és fenntartani.”

Az új megközelítés a méhnyakrák szűrési gyakorlatát is alaposan átalakíthatja. Vezető nőgyógyászok véleménye szerint ugyanis a HPV-teszt lehetővé teszi, hogy aki nem fertőzött, annak csak 3-5 évente kelljen vizsgálatra járnia.
„Akár 15 év is eltelhet, amíg egy HPV-fertőzésből kialakul az invazív rák – mondta Nyíri Miklós. – Bár létezik védőoltás, de azt alapvetően csak a szexuális élet kezdete előtti időszakban alkalmazzák rendszeresen. A felnőtteknél még hosszú évekig szükség lesz a rendszeres szűrésre.”
Halláskárosodást okozhat a vizsgált gén
A POU4F3 gén, amelynek speciális vizsgálati módszerét a Neumann Diagnostics kutatói alkalmazták a 6000 beteges klinikai kísérletsorozatban, nem tartozik a tudósok által gyakran vizsgált gének közé. Jelenleg annyit tudni róla, hogy kikapcsolt állapota jelzi a méhnyakrák kialakulását, emellett egy bizonyos gén hibájának eredményeként halláskárosodást is okozhat.
„Rendkívül összetett biotechnológiai fejlesztés áll e mögött, amely során együtt dolgoztunk és licencet is vásároltunk egy tajvani egyetemtől, de például az USA-ban, Svájcban és Japánban gyártott gépeket is használtunk. Ez nem egy ember teljesítménye, hanem egy csapaté, a biotechnológiai fejlesztések ezer részletből összeálló folyamatok, amelyben mindennek a helyén kell lennie. Fontos itt külön kiemelnünk azokat a magyar nőgyógyászokat, akik két éven keresztül nagyon magas színvonalú munkájukkal segítették a kísérletsorozatot, és az X-Ventures kockázati befektetési alapot, amely ennek a hatalmas munkának a kivitelezését lehetővé tette. Az eredmény egy olyan világszínvonalú fejlesztés, amelynél jelenleg nem létezik érzékenyebb vizsgálati módszer.”
Miért nem tudja ugyanezt a citológia?
A méhnyakról levett kenet nagyjából egymillió sejtet jelent. Ebből néhány tízezer jut a mikroszkóppal vizsgált mintákra és bár a citológiai vizsgálatoknál is adottak a szigorú protokollok, és a minőségbiztosítás is be van építve a rendszerbe, az emberi tényező nem kizárható. A biomarker-vizsgálat ezzel szemben teljesen automatikusan, gépesítve zajlik, így nincs rá lehetőség, hogy a gép ne vegye észre a kikapcsolt állapotú, tehát a rák kialakulását jelző géneket.
„Ha egy minta nagyjából 100 sejtjében kikapcsolt állapotban találjuk ezt a gént, nagyon valószínű, hogy már baj van – mondta Nyíri. – Egy rákos szövetből vett mintánál tízezerből 2500–5000 sejt esetében van kikapcsolva a POU4F3 gén. A modern molekuláris diagnosztikai technológiák már alkalmasak mindössze néhány tucat rövid DNS-szakasz megbízható kimutatására, ez biztosítja, hogy a vizsgálat felülmúlja a régebbi megoldásokat.”

A magyar fejlesztés erőssége, hogy a 25-30 éves nők esetében is nagyon hatékonyan működik, ennél a korcsoportnál ugyanis a korábbi módszerek nem voltak túl hatékonyak. Ez a korosztály azért kiemelten veszélyeztetett, mert a szexuális élet megkezdését követő 10-15 évben alakul ki a HPV-fertőzés következményeképpen a rákmegelőző állapot. A biomarker-vizsgálat azonban a 25-30 éveseknél is képes 90 százalékos pontossággal jelezni a rák kockázatát. Egészen pontosan, a citológiai vizsgálatok ebben a korosztályban 56 százalékban találják meg a műtendő elváltozásokat, míg a biomarker 92 százalékban.
„Nem »vagy-vagy« kérdés”
Nyíri Miklós hangsúlyozta, hogy a citológiának helye van a nőgyógyászati vizsgálatok között, azonban az orvosok elkezdték felismerni, hogy az új módszerrel együtt a korábbiaknál lényegesen jobb eredményeket érhetnek el.
„A citológia képes volt egy rákbetegség előfordulását a felére csökkenteni, ez óriási teljesítmény, amellyel nők tízezreinek lehetett megmenteni az életét – tette hozzá a szakember. – Most már azonban létezik hatékonyabb megoldás, az orvosok viszont sokszor hajlamosak rá, hogy az ígéretes új megközelítés helyett a bevált régi módszerre szavazzanak. Szerencsére a 6000 nő részvételével elvégzett klinikai vizsgálatsorozatunk nagyon jelentősnek számít, ebben sok orvos is részt vett, akik látták a meggyőző eredményeket, de még így is rengeteg munkára lesz szükség, hogy minél több embert meggyőzzünk. Egyébként
a citológia és a biomarker-vizsgálat használata nem zárja ki egymást, így mi sem azt mondjuk az orvosoknak, hogy fordítsanak hátat az előbbinek, hanem, hogy alkalmazzák mindkét módszert. Ez nem »vagy-vagy« kérdés.
A magyar fejlesztésű biomarker-vizsgálati módszer még az idén elérhetővé válik a legtöbb magyar nőgyógyászati rendelőben. A vizsgálat ára egyelőre még pontosan nem ismert, de körülbelül 10-15 000 forint körüli összeget jelent majd a HPV-teszttel együtt.
További cikkek HPV-ről az NLCafén:
- HPV: az otthoni teszt erős fegyver a rák elleni harcban
- Egyre többen halnak meg HPV okozta daganatos megbetegedésekben
- Működnek a HPV elleni védőoltások

